药物性皮炎(dermatitis medicamentosa)是指药物通过注射、内服、吸入等途径进入人体后引起的皮肤、黏膜反应,是药物反应中最常见的反应。亦称药疹(drug eruption),中医称本病为药物毒。
药物性皮炎的发病率约在1%~3%之间,十分准确的统计尚不肯定,但随着药品种类的增加,仍有增长趋势,所涉及的致病药物中以抗生素为多,其次为解热镇痛类、安眠镇静类等,近年来中草药引起者不断有报告。
1.全身症状 常呈急性发病,轻者可无全身症状,重者可在发疹前后或同时伴有不同程度的全身症状。 (1)药物热:一般在用药后一周左右发生,短者仅1~2天,长者可达数周。可单独发生,但多与皮疹同时发生。热型大多为弛张型,也可为稽留型,重者可达40℃以上,一般停药后1~2天内体温可下降。 (2)过敏性休克:是药物反应中最严重的一种,属全身性速发型变态反应。通常发病急骤,一般在用药后5~30min发生,少数可在连续用药过程中发生。以急性循环衰竭为主要特征,若不及时抢救,常可危及生命。最常见由青霉素,其次为链霉素、普鲁卡因等引起。多见于20~40岁成人,女较男为多。主要临床表现是迅速...[详细]
剥脱性皮炎极易继发褥疮、支气管肺炎,甚至败血症及心力衰竭等而致生命危险。易引起全身营养障碍,并可并发黄疸性肝炎、蛋白尿等。
1.血常规检查 嗜酸性粒细胞常增加,白细胞可增高,有时亦出现白细胞、红细胞、血小板减少者。 2.如有内脏反应,应进行相应的有关检查,如肝、肾功能检查。 3.药物过敏试验 (1)体内试验:①斑贴试验(patch test):在药疹中阳性率较低,曾报道阳性率为31.5%,对苯巴比妥、苯妥英钠、卡马西平的阳性率较高。斑贴试验比较安全、简便,如果出现阳性则不需要再做皮内试验及激发试验。青霉素及头孢菌素类浓度可选10%~20%较好,基质用凡士林或70%酒精阳性率较高,卡马西平浓度应为3%~10%。②皮内试验:主要用于检测Ⅰ型变态反应,阳性率可达89.7%,对青霉素、头孢菌...[详细]
目前没有相关内容描述。
1.发病前有用药史,停用后易于治愈。 2.有一定潜伏期,长短不定,第一次发病多在用药后5~20天内,再用药常在24h内发病。短者可在用药后瞬间或数分钟内发病。 3.发病突然,常呈全身性、对称性,偶仅限于局部而不对称。 4.自觉瘙痒,有时较著明,重者可伴发全身症状,如发热、倦怠、全身不适等。 5.皮疹类型复杂,色泽鲜艳,可呈现红斑、丘疹、结节、荨麻疹、血管神经性水肿、痤疮样、猩红热或麻疹样、紫癜、水疱、大疱等。严重者可有剥脱性皮炎、重症多形红斑、大疱性表皮坏死松解症等。 6.大多急性经过,一般在原因除去后约1~3个月即可治愈。轻者2~3...[详细]
1.全身治疗 ①立即停用一切可疑药物。②促进排泄:已进入体内的致敏药物,应尽力设法促进排泄,多饮水或静脉输液,给以泻剂或利尿剂等。③抗过敏治疗:抗组胺类药物内服或注射,静脉注射硫代硫酸钠、钙剂等,内服维生素C。④皮质类固醇激素要早期、足量应用,尤其对病情较重、皮损广泛者要及早应用。 轻症者:一般给抗组胺类药物、维生素C、或口服泼尼松30~40mg/d,病情缓解后减量以至停用。局部对症治疗。 重症者:如重症大疱性多形红斑型、剥脱性皮炎型、大疱性表皮坏死松解症型。应采取以下措施。 (1)早期给足量皮质类固醇激素,一般用静滴氢化可的松300~400mg或地塞米松...[详细]
重症多形红斑型患者以儿童多见,病程为4周左右,在未用激素前其死亡率高达30%,在经过中亦可出现呼吸道损害引起支气管炎和肺炎,间有胸腔积液,眼损害可致盲,可有严重的肾损害。
1.用药前一定要详细询问患者有无药物过敏史,以前曾有药物过敏者,应避免应用已知过敏或类似结构的药物。 2.用药过程中,对任何原因不明的发疹,要高度警惕是否为药物过敏,及时停用可疑药物及明确诊断。 3.将过敏药物标于病历的显要位置,并要让患者明白自己对某种药物过敏,以避免药疹的再次发生。 4.对青霉素、血清制品、普鲁卡因等易致敏药,应先作过敏试验。 附:下列各药对光敏感,可引起光敏感性发疹:磺胺类、氯丙嗪、异丙嗪(非那根)、四环素、灰黄霉素、红花草、双氢克尿噻、抗组胺药物、口服避孕药、氯氮卓(利眠宁)、长春新碱、白芷断方法。


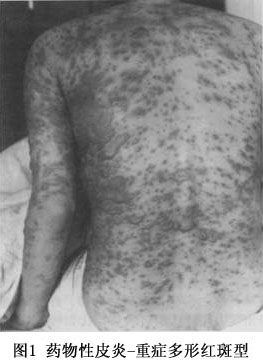
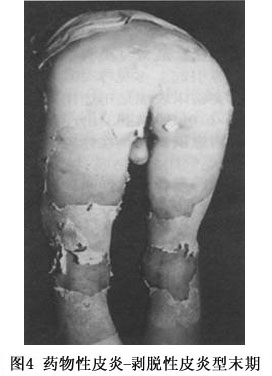
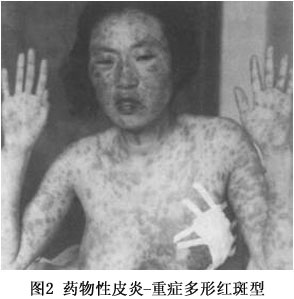 (3)剥脱性皮炎:属重型药疹,发病前先有皮肤瘙痒、全身不适、寒战、高热、头痛等前驱症,发病后类似败血症的高热(39~40℃以上)。皮疹开始为弥漫性红斑、或有多数米粒大小红色小丘疹,皮损发展迅速,全身潮红水肿显著,倾向湿润糜烂,全身几无完肤,严重者浆液性渗出显著,浸湿被褥。全身因渗出物分解,有特异的腥臭味。继之结痂,如病情好转,红肿渐消退,全身出现大片叶状鳞屑脱落,犹如败叶(图3,4)。黏膜亦可受累,发生结膜炎、口腔炎及外耳道化脓。掌跖由于角质增厚,表皮剥脱时呈破手套或袜套状。全部病程长达2~3个月,由于卧床较久,极易继发褥疮、支气管肺炎,甚至败血症及心力衰竭等而致生命危险。易引起全身营养障碍,并可并发黄疸性肝炎、蛋白尿等,值得注意。常见引起药物为砷剂、磺胺、氯丙嗪、青霉素、链霉素等。由砷剂引起者,治愈后遗留弥漫性色素沉着,特名为砷黑皮症,此外屡见毛发脱落、指、趾甲变厚,指甲上有横的贝奥(beau)线(表1~3)。
(3)剥脱性皮炎:属重型药疹,发病前先有皮肤瘙痒、全身不适、寒战、高热、头痛等前驱症,发病后类似败血症的高热(39~40℃以上)。皮疹开始为弥漫性红斑、或有多数米粒大小红色小丘疹,皮损发展迅速,全身潮红水肿显著,倾向湿润糜烂,全身几无完肤,严重者浆液性渗出显著,浸湿被褥。全身因渗出物分解,有特异的腥臭味。继之结痂,如病情好转,红肿渐消退,全身出现大片叶状鳞屑脱落,犹如败叶(图3,4)。黏膜亦可受累,发生结膜炎、口腔炎及外耳道化脓。掌跖由于角质增厚,表皮剥脱时呈破手套或袜套状。全部病程长达2~3个月,由于卧床较久,极易继发褥疮、支气管肺炎,甚至败血症及心力衰竭等而致生命危险。易引起全身营养障碍,并可并发黄疸性肝炎、蛋白尿等,值得注意。常见引起药物为砷剂、磺胺、氯丙嗪、青霉素、链霉素等。由砷剂引起者,治愈后遗留弥漫性色素沉着,特名为砷黑皮症,此外屡见毛发脱落、指、趾甲变厚,指甲上有横的贝奥(beau)线(表1~3)。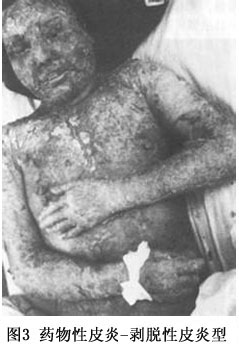





 (4)大疱性表皮坏死松解型:本型是药疹中最严重的一种: ①发病急剧,常有高热(40℃左右),患者烦躁不安,重者神志恍惚,甚至昏迷; ②皮损常先发于腋窝、腹股沟等部位。呈大片鲜红或紫红色斑,自觉灼痛,迅速扩大并融合,一二天内可遍布全身,数天内变为棕黑色。表面出现疱壁菲薄松弛的大疱及表皮松解,形成皱纹样外观,Nikolsky征阳性。大疱极易破裂,破裂后形成深红色糜烂面(图5),酷似二度烧伤。
(4)大疱性表皮坏死松解型:本型是药疹中最严重的一种: ①发病急剧,常有高热(40℃左右),患者烦躁不安,重者神志恍惚,甚至昏迷; ②皮损常先发于腋窝、腹股沟等部位。呈大片鲜红或紫红色斑,自觉灼痛,迅速扩大并融合,一二天内可遍布全身,数天内变为棕黑色。表面出现疱壁菲薄松弛的大疱及表皮松解,形成皱纹样外观,Nikolsky征阳性。大疱极易破裂,破裂后形成深红色糜烂面(图5),酷似二度烧伤。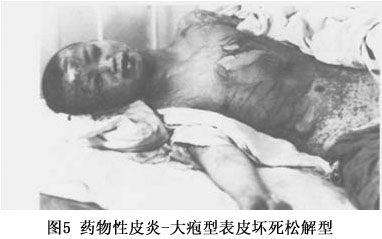 ③口腔、支气管、食管、眼结膜等黏膜以及肝、肾、心等内脏均可受累。 ④如及时适当治疗,无合并症者约3~4周可治愈,一般病程不超过一个月。如抢救不及时,可死于感染、毒血症、肾衰、肺炎或出血。 (5)固定性药疹:该型为常见的一型,其特点表现为: ①皮疹常为圆形或椭圆形水肿性红斑,大小自指盖至各种钱币大,微高出皮面,境界明显。常为一个或数个,分布不对称。愈后遗留暗褐色色素沉着斑,经久不退,有诊断价值。下次复发时,于原斑中央出现暗红色,边缘呈鲜红色,且较前扩大。每次复发时除原斑炎症显著外,并可有新的红斑出现(图6)。有时表面可有大疱,疱壁弛缓,易于破裂。自觉瘙痒。
③口腔、支气管、食管、眼结膜等黏膜以及肝、肾、心等内脏均可受累。 ④如及时适当治疗,无合并症者约3~4周可治愈,一般病程不超过一个月。如抢救不及时,可死于感染、毒血症、肾衰、肺炎或出血。 (5)固定性药疹:该型为常见的一型,其特点表现为: ①皮疹常为圆形或椭圆形水肿性红斑,大小自指盖至各种钱币大,微高出皮面,境界明显。常为一个或数个,分布不对称。愈后遗留暗褐色色素沉着斑,经久不退,有诊断价值。下次复发时,于原斑中央出现暗红色,边缘呈鲜红色,且较前扩大。每次复发时除原斑炎症显著外,并可有新的红斑出现(图6)。有时表面可有大疱,疱壁弛缓,易于破裂。自觉瘙痒。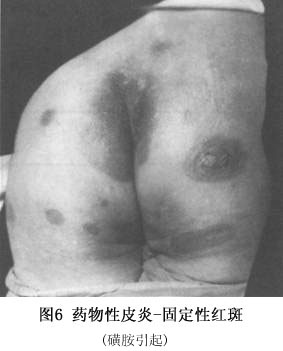 ②发病部位:皮肤黏膜均可累及,而以皮肤黏膜交界处如口周、外阴、肛门周围等处特别多见。数目较多时,亦可见于躯干、四肢等处。 ③引起本型药疹的药物很多,最常见者为酚酞、磺胺、四环素、巴比妥类、安替比林等。交叉反应见于四环素族类药物,但磺胺药物激发试验未发现交叉反应。有些患者仅需微小药量即可发生固定性药疹。 (6)湿疹皮炎型:急性者有红斑、丘疹、小疱、脓疱等;慢性者有皮肤干燥、浸润肥厚等,类似慢性湿疹。自觉剧烈瘙痒。本型特点是先由外用药引起局部变应性接触性皮炎,以后再内服或注射同一类似药物,出现全身泛发性湿疹样改变,病程常在1个月以上。常见引起的药物为磺胺类、呋喃西林或抗生素类药物。 (7)荨麻疹和血管水肿型:较常见,突然发病,自觉剧痒,可伴刺痛或触痛。随即全身出现大小、形态不一的红色风团,有的患者还出现口唇、眼睑及包皮红肿;重者喉头与声带水肿。可伴有发热、恶心、呕吐、腹痛以及呼吸困难等。少数患者亦可为血清病样综合征、过敏性休克时的一个症状。它可以通过IgE介导、免疫复合物形成、药物直接作用于肥大细胞、嗜碱性粒细胞和(或)改变花生四烯酸代谢等机制致病。药物亦可引起慢性荨麻疹,阿司匹林常能加重病程。常见引起的药物为青霉素,其次为阿司匹林、非那西汀、苯巴比妥和血清制剂,如破伤风抗毒素等。停药后风团持续时间较长,约几天至几个月。 (8)血清病型:多发生在用药后1~2周内,常有荨麻疹、发热、关节酸痛和淋巴结肿大。与真性血清病相比,免疫复合物、低补体血症、血管炎和肾损害罕见。症状在停药后消退,大多数病例在反复应用可疑药物后仍可再发。在临床上类似血清病,尽管认为由免疫复合物依赖型免疫反应所致,但详细机制尚不清楚。引起的药物有青霉素、头孢菌素、磺胺、呋喃唑酮(痢特灵)、别嘌呤醇、二苯基乙内酰脲、非甾体抗炎药、放射造影介质等。 (9)光敏皮炎型:显著特点是发生在日光暴露部位,而未暴露部很少发生。由外用化学药物或内服而引起,皮疹形态与湿疹相似,停用药物后皮疹仍可持续数周。当再次应用本药,加上光线照射皮肤可于48h内引起湿疹样反应。常见引起的药物有磺胺类、噻嗪类利尿剂和酚噻嗪类、奎宁等。 (10)紫癜型:较少见,皮肤黏膜出现瘀斑、水疱、大疱、血疱、坏死等,血小板可减少。可伴发热、关节痛、肝大及神经系统症状,引起的药物有磺胺、安替比林、非那西丁、阿司匹林、青霉素、链霉素、奎宁、苯巴比妥、苯妥英钠、麦角、颠茄、铋剂、砷剂、汞剂和碘化钾等。 (11)红斑狼疮型:此型少见,有统计药物引起者占系统性红斑狼疮的3%~12%。临床表现皮肤受累较少见,约有25%病例出现,无性别差异,肾和中枢神经系统病亦罕见,补体正常,抗dsDNA抗体阴性。常见引起的药物有普鲁卡因胺、肼苯达嗪、苯妥英钠、异烟肼以及灰黄霉素等50~100多种药。其发病机制尚不清楚。 (12)痤疮样型:皮肤损害和寻常性痤疮相似,发病缓慢,潜伏期长,多于服药后1~2月后发疹,停药后迁延数月方愈。主要由碘、溴剂(图7)及皮质类固醇激素或口服避孕药、异烟肼引起。
②发病部位:皮肤黏膜均可累及,而以皮肤黏膜交界处如口周、外阴、肛门周围等处特别多见。数目较多时,亦可见于躯干、四肢等处。 ③引起本型药疹的药物很多,最常见者为酚酞、磺胺、四环素、巴比妥类、安替比林等。交叉反应见于四环素族类药物,但磺胺药物激发试验未发现交叉反应。有些患者仅需微小药量即可发生固定性药疹。 (6)湿疹皮炎型:急性者有红斑、丘疹、小疱、脓疱等;慢性者有皮肤干燥、浸润肥厚等,类似慢性湿疹。自觉剧烈瘙痒。本型特点是先由外用药引起局部变应性接触性皮炎,以后再内服或注射同一类似药物,出现全身泛发性湿疹样改变,病程常在1个月以上。常见引起的药物为磺胺类、呋喃西林或抗生素类药物。 (7)荨麻疹和血管水肿型:较常见,突然发病,自觉剧痒,可伴刺痛或触痛。随即全身出现大小、形态不一的红色风团,有的患者还出现口唇、眼睑及包皮红肿;重者喉头与声带水肿。可伴有发热、恶心、呕吐、腹痛以及呼吸困难等。少数患者亦可为血清病样综合征、过敏性休克时的一个症状。它可以通过IgE介导、免疫复合物形成、药物直接作用于肥大细胞、嗜碱性粒细胞和(或)改变花生四烯酸代谢等机制致病。药物亦可引起慢性荨麻疹,阿司匹林常能加重病程。常见引起的药物为青霉素,其次为阿司匹林、非那西汀、苯巴比妥和血清制剂,如破伤风抗毒素等。停药后风团持续时间较长,约几天至几个月。 (8)血清病型:多发生在用药后1~2周内,常有荨麻疹、发热、关节酸痛和淋巴结肿大。与真性血清病相比,免疫复合物、低补体血症、血管炎和肾损害罕见。症状在停药后消退,大多数病例在反复应用可疑药物后仍可再发。在临床上类似血清病,尽管认为由免疫复合物依赖型免疫反应所致,但详细机制尚不清楚。引起的药物有青霉素、头孢菌素、磺胺、呋喃唑酮(痢特灵)、别嘌呤醇、二苯基乙内酰脲、非甾体抗炎药、放射造影介质等。 (9)光敏皮炎型:显著特点是发生在日光暴露部位,而未暴露部很少发生。由外用化学药物或内服而引起,皮疹形态与湿疹相似,停用药物后皮疹仍可持续数周。当再次应用本药,加上光线照射皮肤可于48h内引起湿疹样反应。常见引起的药物有磺胺类、噻嗪类利尿剂和酚噻嗪类、奎宁等。 (10)紫癜型:较少见,皮肤黏膜出现瘀斑、水疱、大疱、血疱、坏死等,血小板可减少。可伴发热、关节痛、肝大及神经系统症状,引起的药物有磺胺、安替比林、非那西丁、阿司匹林、青霉素、链霉素、奎宁、苯巴比妥、苯妥英钠、麦角、颠茄、铋剂、砷剂、汞剂和碘化钾等。 (11)红斑狼疮型:此型少见,有统计药物引起者占系统性红斑狼疮的3%~12%。临床表现皮肤受累较少见,约有25%病例出现,无性别差异,肾和中枢神经系统病亦罕见,补体正常,抗dsDNA抗体阴性。常见引起的药物有普鲁卡因胺、肼苯达嗪、苯妥英钠、异烟肼以及灰黄霉素等50~100多种药。其发病机制尚不清楚。 (12)痤疮样型:皮肤损害和寻常性痤疮相似,发病缓慢,潜伏期长,多于服药后1~2月后发疹,停药后迁延数月方愈。主要由碘、溴剂(图7)及皮质类固醇激素或口服避孕药、异烟肼引起。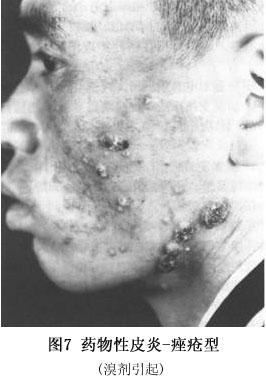
 浙公网安备
33010902000463号
浙公网安备
33010902000463号



